腎臓内科の概要
1975年に開院した医療法人蒼龍会 井上病院は、開院当初から腎臓病・透析専門病院として、一人ひとりの患者さんの治療に責任を持つ腎・透析一貫治療の提供に努めてまいりました。
腎臓病につながる内科疾患、尿検査異常、慢性腎臓病などを対象に、薬物治療・栄養指導・生活指導を柱とした腎疾患専門外来を行っています。
腎疾患にはゆっくりと進行する病気と、急激に悪くなる病気があります。いずれも早期に専門的な介入をすることで、その後の腎疾患の進行を遅らせることができます。
蛋白尿・血尿・浮腫などで腎疾患が疑われる場合や、腎臓病と診断された場合は、お気軽にご相談ください。
医師紹介
辻󠄀本 吉広
[病院長]

■ 資格
日本内科学会認定内科医・総合内科専門医・指導医
日本透析医学会透析専門医・指導医
日本糖尿病学会専門医・研修指導医
日本腎臓学会腎臓専門医・指導医
日本腹膜透析医学会認定医
ICD(インフェクションコントロールドクター)
藤原 木綿子 [腎臓内科部長]

■ 資格
日本内科学会認定内科医・総合内科専門医
日本腎臓学会腎臓専門医・指導医
日本透析医学会透析専門医・指導医
PKD認定医
一居 充 [腎臓内科部長]

■ 資格
日本内科学会認定内科医・総合内科専門医・指導医
日本腎臓学会腎臓専門医・指導医
日本透析医学会透析専門医・指導医
日本医師会認定産業医
前田 忠昭 [腎臓内科医長]

■ 資格
日本内科学会認定内科医・総合内科専門医・指導医
日本腎臓学会腎臓専門医
日本透析医学会透析専門医
奥手 祐治郎 [腎臓内科医長]

■ 資格
日本内科学会認定内科医・総合内科専門医・指導医
日本腎臓学会腎臓専門医
園田 実香 [腎臓内科]

■ 資格
日本内科学会認定内科医
日本腎臓学会腎臓専門医
上田 樹里[腎臓内科]

古谷 真彦[腎臓内科]

施設認定
日本腎臓学会研修施設(H6.4.1)
日本透析医学会専門医制度に基づく認定施設(H3.10.1)
対象疾患・治療について
対象疾患
糖原発性腎疾患(糸球体腎炎/IgA腎症/ネフローゼ症候群など)・ 糖尿病性腎臓病 ・腎硬化症・ 多発性嚢胞腎 ・急性腎障害・急性腎不全・慢性腎臓病(CKD) ・電解質異常 など
各疾患の治療
▼ 腎炎
腎炎には多くの原因があり、無症状~全身がむくむ「ネフローゼ」という状態になるものまであります。自覚症状のない腎炎でも、数か月から数十年の経過で進行し、腎不全や透析となる場合があります。検診で尿異常があれば専門医を受診しましょう。
腎炎を疑った場合、正確な診断をするため最終的に「腎生検」という検査を行います。
当院では腎生検のための入院は4日間です。
腎炎によるネフローゼ症候群であった場合や、腎生検組織で必要と判断した場合は、ステロイド(副腎ホルモン)治療を行います。ほかの治療として降圧、肥満是正、抗血小板薬などの治療法があります。血圧コントロールも重要です。 ステロイド治療を行う場合は、初期に1-2か月程度の入院が必要です。
日本で頻度が高いIgA腎症の場合は、扁桃摘出術を他院で実施し、短期(4日~3週間)入院でステロイドパルス注射を1~3クール行います。ステロイドの減量は1-2年かけて、尿所見や腎機能をみながら行い、原疾患によっては最終的にステロイド少量内服のまま中止できないことがあります。
▼ 多発性のう胞腎
常染色体優性多発性嚢胞腎(ADPKD)は、両側の腎臓に嚢胞(液体のつまった袋)ができ、それらが年齢とともに増えて大きくなっていく遺伝性の病気です。両親のどちらかが多発性嚢胞腎である場合には50%の確率で遺伝します。
尿所見異常や、検診の画像検査で指摘された、家族歴がある、などで初めて受診するかたが多いです。多発性嚢胞腎は年齢とともに腎機能が低下し、60~70歳ごろに半数が透析が必要となる病気です。
多発性嚢胞腎はこれまで有効な治療法がありませんでしたが、進行を遅らせる治療として、バゾプレッシンV2受容体拮抗薬であるトルバプタンという内服薬が2014年3月に保険適用となりました。嚢胞増大を助長するとされるバゾプレッシンの作用を抑制します。
若年齢からの降圧治療も重要です。腎機能に対して、明らかな有効性は示されていませんが、合併頻度の高い脳動脈瘤破裂など頭蓋内出血の危険因子を低下させることや心血管合併症の予防には有効と考えられています。
▼ 糖尿病性腎臓病(DKD)
糖尿病の合併症として腎臓病が発症します。現在わが国で透析治療が必要になる腎臓病で最も多いのが糖尿病性腎臓病です。
治療の基本は血糖コントロールですが、糖尿病の治療薬の中でも尿たんぱく減少や腎機能低下抑制が報告されている薬剤もあります。また血糖コントロールだけでなく、血圧、脂質や生活習慣の改善など総合的に治療をする必要があります。
高血圧、動脈硬化のために腎臓にも影響がおよび腎機能が低下するのが腎硬化症です。わが国は今後もますます高齢化社会になるため、腎硬化症も増加すると予想されます。
初期は症状がほとんどないため腎硬化症の存在に気づかないでいること多いため、高血圧のあるかたは定期的に尿検査や腎機能検査を受けるべきです。
治療は血圧のコントロールが重要ですが、動脈硬化を予防するために禁煙などの生活習慣の是正も必要です。
慢性腎臓病(CKD)について

CKDの定義
慢性腎臓病(Chronic Kidney Disease:CKD)とは、腎臓の障害が慢性的に続いている状態のことをいいます。成人の8人に1人はCKDと推察されており、新たな国民病といわれています。
腎臓は血液中の老廃物や塩を尿として体外に出す役割をしています。これまで腎機能は血液中の老廃物の一種であるクレアチニン(Cr)の値で評価されることがほとんどでした。
クレアチニンは性別や年齢の影響を受けるので、最近ではこれらの影響を補正したeGFR(推算糸球体濾過量)の値で腎機能を評価するようになっています。
eGFRは 90 ml/分/1.73m2あれば正常ですが、60 ml/分/1.73m2 未満の状態が3ヶ月以上続くと慢性腎臓病(CKD)と診断されます。
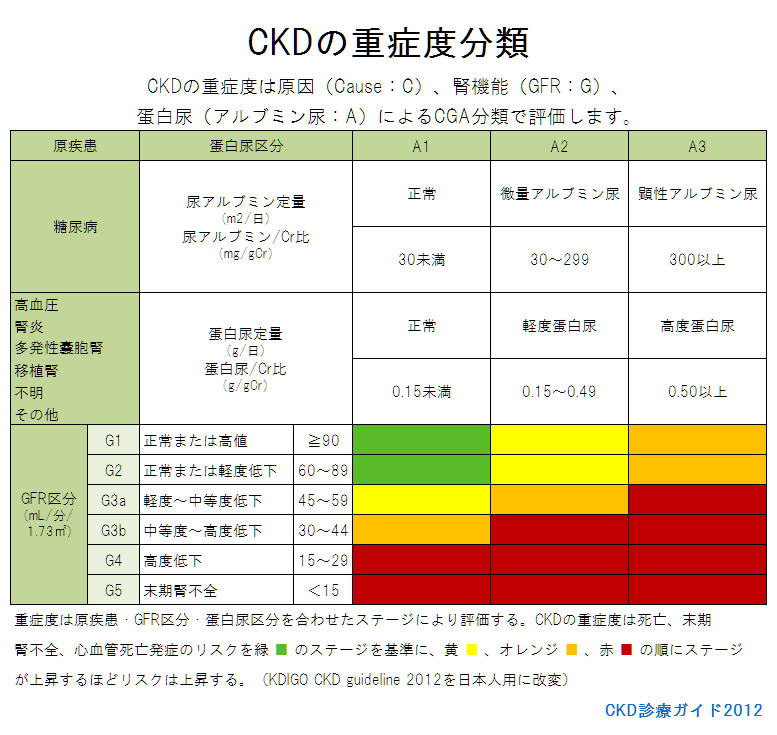
▼ CKDのチーム医療
当院は検査データ自動抽出により、全患者様の腎機能レベルを、全国共通のステージ分類G1(正常)、G2(軽度低下)、G3(中等度低下)、G4(高度低下)、G5(腎不全)で把握しています。 CKDチームは腎臓リハビリや、腎不全進行をおくらせるため生活習慣へ介入し、適切な時期に透析療法選択説明を行います。透析療法選択は希望があれば何度も、実際に現場をみてもらいながら時間をかけて行うことで、患者さんの納得のいく治療を提供します。
CKD手帳
CKDステージとその進行程度を意識して治療できるようにする目的で、見開きのページで1年間のeGFRや尿タンパク、CKDステージの推移が見れるようになっています。また、薬物療法以外の治療や合併症検査の実施の有無も記載するページも設けてあり、必要な検査や治療をチェックできるようにしています。実際の治療においてはこの手帳だけでなく、普段の血液検査の控えとお薬手帳を合わせて活用ください。

CKD手帳

検査の結果記入ページ
▼ 腎臓リハビリテーション
これまで慢性腎臓病患者さんでは安静にしている方が腎臓に良いとの考え方で運動は制限されていました。
しかし最近は適切な運動をすることで腎機能の悪化を予防したり、腎代替療法が必要になるのを抑制するデータが報告されています。わが国でも腎臓病患者でも運動療法の重要性が認識され2011年に腎臓リハビリテーション学会が設立されましたた。
『腎臓リハビリテーションは、腎疾患や透析医療に基づく身体的・精神的影響を軽減させ、症状を調整し、生命予後を改善し、心理社会的ならびに職業的な状況を改善することを目的として、運動療法、食事療法と水分管理、薬物療法、教育、精神・心理的サポートなどを行う、長期にわたる包括的プログラムである』と定義されています。
当院でも慢性腎臓病の患者さんに個々の状態にあわせた運動療法を指導し食事療法、薬物療法、生活指導などとセットで行う腎臓リハビリテーションをおすすめしています。
▼ サルコペニア・フレイル対策
サルコペニア(筋肉量減少に伴う身体機能の低下)や、フレイル(加齢に伴う身体予備能力の低下)になると、健康寿命が縮まり、様々な病気や合併症にかかりやすくなります。CKD患者さんではサルコペニアの合併が多く、CKDステージが悪化するほど頻度も高くなることが知られています。
CKDで通院されている患者さんでもサルコペニアやフレイルの評価、生活習慣病、食事、運動習慣などについてチェックし、サルコペニアやフレイルの危険性が高い患者さんには生活習慣、栄養・運動指導をお聞きいただくことでこれらの危険性を下げるよう指導しています。
サルコペニアチェック
血糖コンロトール・腎不全進行予防のために、要介護・寝たきりにならないために、当院ではサルコペニアチェックを行っております。
・場所:内科外来
・測定時間:約5分
・チェック内容:握力測定、6m歩行速度測定、筋肉量測定(InBody)
▼ BDHQを用いた食習慣チェック・栄養指導
糖尿病・腎臓病を改善するために食事について一緒に考えてみませんか。
当院ではBDHQ(簡易型自記式食事歴法質問票)を使用し、管理栄養士が一人ひとりの生活スタイルに合わせて食事のアドバイスを行っています。
通常の食事記録では、ある一時点での食事内容しか把握できませんが、BDHQでは最近1か月間の
食習慣や食事・栄養の摂り方を知ることができる調査表です。およそ15分で回答出来るため診察の待ち時間に記入いただけます。
腎代替療法の選択
腎不全の進行に伴い、血液検査値の悪化と尿毒症症状が認められ、これまでの保存的な治療では腎以外の重要な臓器にも悪影響を及ぼす可能性があります。さらに腎不全が悪化すれば生命の維持が難しくなることもあります。この状態を改善する治療法には、透析療法と腎移植があります。
透析療法には血液透析と腹膜透析の2種類があり、それぞれ長所、短所と特徴があり、患者様の希望により選んでいただきます。(ただし、病状や合併症により選択が困難なこともあります)
▼ 腹膜透析(PD)ファースト
腎代替療法が必要になり透析療法を行うことになった時、血液透析ではなく腹膜透析で治療を開始した方がいいという考え方があります。
一般的に腹膜透析の方が透析治療が開始となってからも自分の腎臓の機能が保ちやすい=自尿がでる期間が比較的長く保つことができます。そして残っていた腎機能が完全になくなってしまってから血液透析へ移行するというパターンが生命予後にも良いという報告があります。当院でもPDファーストをおすすめしています。
1. 血液透析
血液透析は、血管に針を刺し、血液を体の外で循環している間に、血液を浄化し、再びきれいな血液を体に戻す治療法です。
- 腕に透析用の血管(内シャント)が必要です。
- 緊急に血液透析が必要な場合、血管にカテーテルを挿入することがあります。
- 血液透析は通常1回4~5時間で週3回(月水金または火木土)行います。
- 透析をはじめて受けられる場合、血圧の低下、吐き気、頭痛など不均衡症候群の症状がおこることがありますが、ほとんどの方は数回の透析にてこれらの症状は軽くなります。
2. 腹膜透析
腹膜透析は、透析液をお腹の中に入れ、一定時間(3~12時間)貯留後、排液、この一連の操作を繰り返すことで24時間連続的に血液を浄化する治療法です。
- 腹部にカテーテルを入れる手術が必要です。埋め込みと出口部作成の2回に分けた手術が望ましいです。
- 手術後、安定した腹膜透析ができるようになるには1~2週間必要です。
- 安定したら月1~2回の通院で可能です。
- カテーテルを介して透析液を出し入れする操作は、はじめは医療スタッフが行いますが、最終的には患者様に行っていただくよう指導させていただきます。
- 腎不全による臨床症状が顕著な場合、一時的に血液透析を施行してから始めることがあります。
透析療法は、失われた腎臓の働きをすべて補えるわけではありません。いろいろな合併症(透析骨症、心循環器系疾患、脳血管障害、感染症、消化管出血など)が起こりやすくなります。これを予防するには、透析をきちんと受けることはもちろんですが、薬の服用、食事療法など患者様の自己管理が重要です。
腎移植には生体腎移植と献腎移植があります。移植についてお知りになりたい方、移植を希望される方は専門スタッフが説明いたしますので、お申し出ください。
なお疑問に思われる点、もっと詳しく知りたい点がありましたら、遠慮なく医師、看護師にお尋ねください。
▼ 腎臓病療養指導士
日本腎臓学会、日本腎不全看護学会、日本栄養士会、日本腎臓病薬物療法学会が共同で、標準的な慢性腎臓病の指導、治療を実施するために腎臓病療養指導士制度を立ち上げました。慢性腎臓病の療養指導に関する基本知識を有した看護師、管理栄養士、薬剤師の3分野の方が試験を受けて認定されています。 当院では慢性腎臓病の治療の効果をあげるために医師、看護師だけでなく多くの職種が関わるチーム医療を行っていますが、腎臓病療養指導士はその中で中心的役割を担っています。














